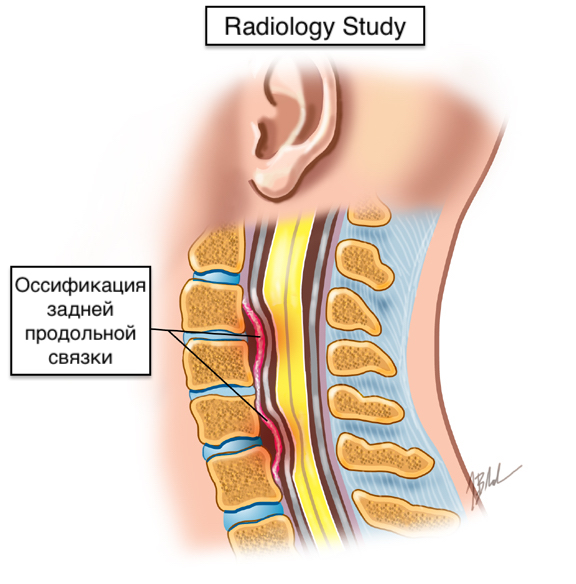
Оссификация задней продольной связки (ОЗПС) - оссификация в толще продольной связки позвоночника.
Эпидемиология:
- Заболевание обычно развивается в возрасте старше 50 лет, младше 30 лет патология встречается редко. Мужской пол более привержен к данному заболеванию 2:1. Что касаемо этнической предрасположенности в Японии данное заболевание встречается чаще, чем в других странах в 2-4% случаях.
ОЗПС присутствует у 16% пациентов с анкилозируищим спондилитом в Мексике и 23% пациентов с этим заболеванием в Канаде.
Патология:
По поводу этиологии однозначного мнения не существует.
Возможные этиологические факторы: инфекционные агенты, аутоиммунные заболевания или травмы
Генетическая предрасположенность:
- Полиморфизм гена, расположенного в 6 хромосоме (COL11А2) приводящей к изменению а-цепочки коллагена Xl типа, который ассоциируют с предраспопоженностью к ОЗПС
- Полиморфизм гена, кодирующего структуру коллагена VI типа (COL6AU -+ изменения а-цепочки коплагена VI типа, что ассоциируют с предраспопоженностью к ОЗПС.
Ассоциация:
- Гипертрофия задней продольной связки рассматривается как предвестник ОЗПС
- У 25% пациентов с ОЗПС наблюдается диффузный идиопатический скелетный гиперостоз (ДИСГ).
- ОЗПС сопровождает 16-20% случаев оссифииции желтых связок (ОЖС).
Анкилозирующий спондилит
В начальных или ранних стадиях данного заболевания определяется гипертрофированная ЗПС с единичными выключениями кальцинатов. При этом ранние изменения тяжело дифференцировать с распространенным спондилезом. У пациентов с ОЗПС отмечают большую минеральную плотность костной ткани, чем соответствующие им по возрасту здоровые люди, что возможно является предрасполагающим фактором к костеобразованию.
Макроскопические особенности:
- Массивная оссификация задней продольной связки, ограниченная нормальной кортикальной слоем кости и содержащий не изменённый костный мозг.
Формы:
- Тип 1 - Непрерывная форма - патология вдоль нескольких позвоночных сегментов.
- Тип 2 - Сегментарная форма - ограниченная оссифицированные участки позади каждого из тел позвонков.
- Тип 3 - Смешанная форма - участки оссификации, как протяжённое, так и сегментарные.
- Тип 4 - Локализованная форма - поражение не более 2 сегментов.
Клинические проявления:
Клиника миелопатии, зависящая от уровня стеноза. Клинические проявления, характерные для миелопатии, чаще развивается при диаметре спинномозгового канала менее 6 мм. При диаметре от 6 до 14 мм клинические проявления вариабельны. В более тяжёлых случаях проявления патологии обычного прогрессирующий тетра- и парапарез.
Радиологические находки:
Общие особенности:
Равномерный протяженный оссификат, расположенный вдоль задней поверхности тел позвонков, при относительно минимальных дегенеративных изменениях межпозвонковых дисков и отсутствии анкилоза дугоотростчатых суставов.
Локализация:
Чаще от среднешейного уровня (СЗ-С5) до среднегрудного уровня (Th4-Тh7)
Размеры:
От локального утолщения до протяженной непрерывной оссификации (толщина связки составляет около 2-5 мм).
Морфологические особенности:
Оссификация ЗПС приводит к уменьшению передне-заднего диаметра спинномозгового канала, что приводит к стенозу спиннопозвоночного канала, сдавление спинного мозга.
Рентгенография:
- Протяженная зона оссификации кзади от тел позвонков.
- В боковой проекции тень оссификата нередко наспаивается на тени дугоотростчатых суставов.
- При интерпретации рентгенограмм изменения могут быть настолько минимальными, что легко могут быть просмотрены, в связи с чем необходимо всегда помнить об этой патологии.
Компьютерная томография (КТ).
- Характерный вид ЗПС в виде «перевернутой буквы Т» или «галстука-бабочки» на аксиальных срезах.
- Картина оссификации ЗПС аналогичная таковой на бескострастных КТ срезах.
- Кортикальная пластинка, ограничивающая центрально расположенное костномозговое пространство, может соединиться с подлежащей покровной пластинкой.
- Тела позвонка либо быть отграниченной от нее.
- Костномозговые пространства оссифицированной ЗПС и тела позвонка не сообщаются.
Магнитно-взвешенное изображение (MPT).
T1-взвешенное изображение:
- Непрерывный оссификат расположенный кзади от тел позвонка, распространяющийся на сагиттальных изображениях на несколько уровней.
- Характерный вид ЗПС а виде «перевернутой буквы Т» или «галстука бабочки» на аксиальных изображениях.
- Сигнал обычно отличается низкой интенсивностью во всех режимах исследования
- При значительном объеме жирового компонента в костно-мозговом пространстве оссификата интенсивность сигнала может быть гиперинтесивной.
Т2-взвешенное изображение.
- Картина ОЗПС схожа с картиной на Т1.
- Визуализация спинного мозга с наличием гиперинтенсивного сигнала коррелируется с миеломаляцией и отеком.
T2-GRE
- Гипоинтенсивность сигнала оссифицированной ЗПС
- Степень стеноза нередко переоценивается из-за артефактов магнитной восприимчивости.
Дифференциальный диагноз:
Спондилез:
- Изменения ограничены обычно уровнем межтелового пространства и редко захватывают четыре и более сегментов позвоночника.
- Более выраженные, чем при ОЗПС дегенеративные изменения дугоотростчатых суставов и межгюзвонковык дисков
- Отсутствие характерной (в виде буквы Т) оссификации ЗПС
Кальцифицированная грыжа диска:
- Фокальное кальцифицированное «образование», ограниченное уровнем одного межпозвонкового диска
- Отсутствие характерной (в виде буквы Т) оссификации ЗПС
Менингиома:
- Активно накапливающее контрагг объемное образование твердой мозговой оболочки+дуральный «хвост», ровные края
- Нередко на фоне капьцификации отмечается гипоинтенсивность Т2-сигнала
- Отсутствие характерной (в виде буквы Т) оссификации ЗПС
Перидуральная кальцификация шейного отдела позвоночника у диализных пациентов:
- Неравномерная оссификация твердой мозговой оболочки, может быть циркулярной
- Пациент, получающий гемодиализ±миелопатия, чувствительные нарушения
- В дополнение к ляминэктомии/ляминопластике показана резекция твердой мозговой оболочки.
Течение и прогноз:
- Бессимптомные пациенты - наблюдение, консервативное лечение.
- Пациенты с выраженной клиникой являются претендентами корпорэктомию, ламинэктомия, ламинопластику.
Источники:
Radiopaedia
1. Fehlings MG et al: Cervical spondylotic myelopathy: current state of the art and future directions. Spine (Phila Pa 1976). 38(22 Suppl 1):S1-8, 2013
2. Li H et al: A systematic review of complications in cervical spine surgery for ossification of the posterior longitudinal ligament. Spine J. 11(11):1049-57, 2011
3. Saetia K et al: Ossification of the posterior longitudinal ligament: a review. Neurosurg Focus. 30(3):E1, 2011
4. Shin JH et al: Dorsal versus ventral surgery for cervical ossification of the posterior longitudinal ligament: considerations for approach selection and review of surgical outcomes. Neurosurg Focus. 30(3):E8, 2011
5. Matsunaga S et al: Radiographic predictors for the development of myelopathy in patients with ossification of the posterior longitudinal ligament: a multicenter cohort study. Spine (Phila Pa 1976). 33(24):2648-50, 2008
6. Inamasu J et al: Ossification of the posterior longitudinal ligament: an update on its biology, epidemiology, and natural history. Neurosurgery. 58(6):1027-39; discussion 1027-39, 2006
7. Matsunaga S et al: Clinical course of patients with ossification of the posterior longitudinal ligament: a minimum 10-year cohort study. J Neurosurg. 100(3 Suppl):245-8, 2004
8. Shiraishi T et al: Cervical peridural calcification in patients undergoing long- term hemodialysis. Report of two cases. 100(3 Suppl): 284-6, 2004
9. Kamizono J et al: Occupational recovery after open-door type laminoplasty for patients with ossification of the posterior longitudinal ligament. Spine. 28(16):1889-92, 2003
10. Epstein N: Diagnosis and surgical management of cervical ossification of the posterior longitudinal ligament. Spine J. 2(6):436-49, 2002